糖尿病性腎症とは - 症状、病期分類、検査、食事などを含めた解説
糖尿病性腎症とは - 症状、病期分類、検査、食事などを含めた解説
公開日: 2019年11月8日
最終更新日: 2022年12月30日
腎臓は、血液を濾して、体にたまった老廃物や不要な水分を出す濾過機のようなものです。
糖尿病性腎症では、高血糖により、この濾過機が壊れて、目詰まりを起こし、血液が流れにくくなったり、体にとって大切な蛋白質が漏れてくるようになります。
糖尿病性腎症は進行すると、体にたまった老廃物、電解質や水分を体外に出しづらくなり、だるくなったり、体がむくむなど、様々な症状が出現します。
最終的には、腎機能は廃絶し、透析が必要になります。
糖尿病性腎症を悪化させないために、禁煙し、塩分を控えめにして、血糖・血圧コントロールを頑張りましょう。

糖尿病性腎症の病期分類

目次
糖尿病は、血糖値が高くなり、血液の流れているところ、つまり、全身の血管や臓器が徐々に故障していく病気です。
糖尿病になると、高血糖のために、太い血管から小さな血管・毛細血管まで、いろいろな血管が徐々に壊れていきます。
細くて小さな血管や毛細血管が原因となって生じる糖尿病の合併症は、細小血管症と呼ばれています。
糖尿病の細小血管症には、網膜症、腎症、神経症の三大合併症が含まれます。
今回、解説する糖尿病性腎症は、この小さな血管が原因で生じる細小血管症の一つです。
→ 糖尿病網膜症 の記事
→ 糖尿病性神経障害 の記事
腎臓は、左右に一つずつある握りこぶし大の臓器で、お腹の背中側にある後腹膜という場所にあります。
腎臓の主な働きは、血液をろ過して、尿を作る事を通じて、老廃物や余分な水分や電解質(塩分など)を体外にだすことです。
腎臓には、細かい血管が束になっている糸球体という構造があり、そこで、血液をろ過しています。
腎臓では、血液をろ過して、尿を作るだけではなく、次のような様々な働きをしています。
1. 血液をろ過することで、血液中の老廃物を除く。
2. 体内の電解質(ナトリウム・カリウムなど)や水分の量を調節する。
3. 色々なホルモンやビタミンDを産生する。
レニン:血圧をコントロールする。
エリスロポエチン:赤血球を増やす。
ビタミンD:カルシウムの吸収や骨の調節をする。
糖尿病により、腎臓が故障すると、これらの働きが不十分になるため、さまざまな症状をきたします。
→ 腎臓の構造(外部リンク)
→ 尿の作り方の詳細は、尿糖の記事を参照下さい。
糖尿病で高血糖になると、腎臓の糸球体という細かい血管が徐々に壊れていきます。
糸球体が壊れると、次のようなことがおきます。
1.濾過機の網目が詰まると、水が流れにくくなるように、糸球体の細かい血管がつぶれて、血液が流れにくくなります。
2.糸球体で血液をろ過するときに、基底膜という濾過機の網目のようなところを通ります。高血糖により、この網目が壊れて、体にとって大切な蛋白質がだだ漏れになります。
糸球体について説明しましたが、実際には、糖尿病により、腎臓の尿細管や間質という他の所も、広く故障します。
糖尿病性腎症の評価で用いる検査は、次の2点です。
糸球体濾過量(GFR)は、一見、難しい単語に思えます。
単語をそのまま読むと、糸球体で濾過している量と読むことができます。
つまり、腎臓の糸球体で濾過している血液の量という意味ですね。
腎臓で濾過している血液量は、腎臓という濾過機の処理能力だと考えると分かりやすいです。
糸球体濾過量を測定する際にはイヌリンなどの特殊な物質を使用しますが、これでは手間がかかります。
代わりに、臨床現場では、糸球体濾過量は、血液中のクレアチニン(Cre)という値から、年齢、体重、性別などを加味しつつ、推定しています。
→ eGFRの計算式と計算ツール(外部リンク)
クレアチニンなどから算出されたGFRは、推定糸球体濾過量(eGFR : estimated GFR)と呼んでいます。
日本人の年齢別のeGFRの平均値は、下記の通りです。
(単位:ml/min/1.73m2)
日本人では、eGFRは加齢とともに年 約0.5 ml/min/1.73m2づつ、低下していきます。
→ 日本人の年齢別推算糸球体濾過量(eGFR)の検討の論文
糖尿病で糸球体の細かい血管が潰れてしまい、糸球体に血液が流れなくなると、糸球体濾過量・GFR(=糸球体で血液を濾過できる量)が低下していきます。
→ Wikipedia 糸球体濾過量
次に、尿中の蛋白・アルブミンの量についての説明です。
ヒトの体では、体にとって大切な蛋白質は体外に漏れないようになっています。
健常者の尿中に排泄される1日の蛋白の量は、150mg未満です。(1)
また、尿中のアルブミン量は、1日 30mg未満です。。(2)
尿中の蛋白量は、生理的蛋白尿と言って、発熱したり、運動したりすると増える場合があります。
糖尿病になると、腎臓の糸球体の網目が壊れて、蛋白が尿に漏れるようになり、尿中の蛋白質やアルブミンが増加していきます。
アルブミンは蛋白質の一種ですが、なぜ、糖尿病の腎障害の評価に用いているのか、正確な理由は分かりませんでした。
調べたところによると、1964年に最初に1型糖尿病患者の尿中の少量のアルブミンを指摘したのが始まりで、1980年代に、微量アルブミン尿と臓器障害などとの関連性の調査が行われ、普及した模様です。(3)(4)(5)
腎臓の故障は、濾過機に例えると、目詰まりをおこして水が流れなくなったり、本来、漏れてはいけないものが漏れてくるようなものです。
ここで、少し話は脱線しますが、慢性腎臓病(CKD:chronic kidney disease)の診断基準は、下記のようになっています。
1、2のいずれか、または両方が3か月以上持続することで診断します。
→ 日本腎臓学会 CKD診療ガイド 2012年
糖尿病性腎症は、初期にはほとんど自覚症状はありません。
しかし、腎臓の故障が進むと、様々な症状が出現します。
多くの症状は、腎臓の機能が低下し、水分や塩分などの電解質、体の老廃物や薬が体外に出しづらくなることで生じます。
代表的な症状は下記の通りです。
糖尿病性腎症の病期は、下の図のようになっています。

2013年12月 糖尿病性腎症合同委員会より引用
ポイントとしては、次の2点です。
1.eGFR 30 未満になると、腎不全期となる点。
2.尿中の蛋白・アルブミンの量により、病期を区別している点。
第1期(腎症前期):尿蛋白の量は、正常範囲(30mg/gCr未満)、
第2期(早期腎症期):微量アルブミン尿(30mg/gCr以上、300mg/gCr未満)
第3期(顕性腎症期):顕性アルブミン尿(300mg/gCr以上)、または、持続性蛋白尿 0.5mg/gCr以上
ろ過機に例えると、糸球体濾過量が低下しているのは、ろ過機が詰まり、水が通らなくなるようなものです。
蛋白尿は、ろ過機の網目から、ボロボロと色々とこぼれている状態です。
糖尿病性腎症の自然史は、糖尿病のタイプにより異なります。
糖尿病性腎症の初期には、微量アルブミン尿と呼ばれる少量のアルブミンが尿中に出現します。
微量アルブミン尿を伴う1型糖尿病患者の約80%では、特別な治療をしない場合には、アルブミン尿は、年間10%~20%づつ増加していきます。
そして、一般的には、10年~15年で顕性アルブミン尿に進行します。
顕性アルブミン尿の発症に伴い、GFRは、2~20 ml/min/1.73m2の割合で減少し、10年以内に50%、20年までに75%が、末期腎不全になります。
(末期腎不全は、GFR 15未満まで低下した状態です。腎機能が廃絶しかかっており、透析の導入を考える、または、導入しなければならない状態です。)
2型糖尿病では、糖尿病を発症した時期が不確かなため、アルブミン尿を最初から合併している場合があります。
微量アルブミン尿を伴う2型糖尿病患者の20%~40%が顕性アルブミン尿に進行し、さらに、その20%が末期腎不全に進行すると言われています。
参考:(7)(8)
下図は、糖尿病性腎症の進行と蛋白尿の仮説になります。
ただし、糖尿病の人の中には、蛋白尿がなく、腎機能が悪くなる人もおり、全員がこのように進行するわけではありません。
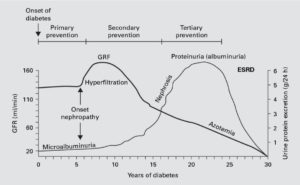
左縦軸:GFR
右縦軸:蛋白尿の量
横軸:糖尿病発症後の時間
Williams ME.Am J Nephrol. 2005より引用
日本人の1型糖尿病と2型糖尿病の患者では、どの程度、糖尿病腎症は発症しているのでしょうか?
下の図は、1965年から1990年の間に30歳未満で発症した1型・2型糖尿病の人の糖尿病性腎症の累積発症率です。
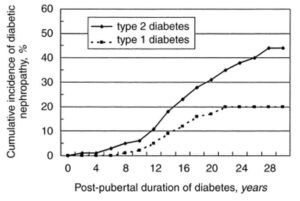
縦軸:糖尿病性腎症の累積発症率
横軸:糖尿病の診断後年数
H. Yokoyama et al. Kidney Int. 2000 より引用
糖尿病性腎症は、1型糖尿病よりも2型糖尿病の方が多く発症し、1型糖尿病の人では、糖尿病を発症してから、22年が経過すると、それ以上は、糖尿病性腎症は発症しないようです。
次に発症年代別に見てみます。
今回のデータは、1965年から1990年までと幅広い年代別のデータになっています。
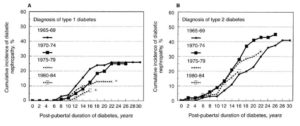
H. Yokoyama et al. Kidney Int. 2000 より引用
1990年代になってから血糖コントロールが合併症予防に効果があると判明したたため(DCCT研究で判明)、1980年代以前には、血糖コントロールを強化する事で糖尿病の合併症を抑制できることが知られていませんでした。(9)
そのため、昔の1型糖尿病患者に対しては、現在のような厳格な血糖管理は行っておらず、血糖コントロールが悪い人が相当数いたと考えられます。
それでも、糖尿病性腎症の発症率は、20%台でとどまっていることから、血糖コントロールに関わらず、糖尿病性腎症を発症しない人がいる事が推測できます。
日本では、糖尿病の人は、約1000万人と言われています。(10)
糖尿病性腎症は、糖尿病の人の中で何人ぐらいみえるのでしょうか?
先ほど、示したデータの通り、糖尿病性腎症は、年数に応じて増えますので、一概には言えません。
2007年に報告された日本人の糖尿病患者 約15000人を対象にしたデータでは、次のように報告されています。(11)
糖尿病性腎症により、腎機能が廃絶すると、透析導入が必要になります。
透析導入の目安は、大まかに言うと、GFR 20ml/min/1.73m2未満、かつ、腎不全による症状がある場合です。
症状の有無は人により大きく異なります。
→ 血液透析の基準はこちら(外部リンク)
日本の2017年末の透析導入者数は、約33万5000人(平均年齢 68.4歳)です。
糖尿病性腎症のために、血液透析を受けている人は、約4割を占めており、最も多くなっています。
新しく透析を導入した人数は、全体で約4万1000人(平均年齢 69.7歳)です。
糖尿病性腎症が原因で、新規に導入した人の割合も、約4割を占めています。
(*2017年の透析導入者の年間の死亡数 約3万3000人)
→ 我が国のわが国の慢性透析療法の現況 2017年
すべての糖尿病患者が、糖尿病性腎症を発症するわけではありません。
糖尿病性腎症を発症しやすいリスクとしては、次のものがあります。(12)
この中で、気をつけたり、改善することができるものは、血糖コントロール、高血圧、脂質異常症、肥満、喫煙になります。
血糖コントロールについては、HbA1cが高くなるほど、腎症発症・進行のリスクが高くなることが報告されています。

Skyler JS. Endocrinol Metab Clin North Am. 1996 から改変し引用
血糖コントロールを厳格にすればするほど、糖尿病性腎症などの細小血管合併症の発症・進行は抑制する事ができます。
空腹時血糖値 110mg/dL未満、食後2時間血糖値 180mg/dL未満、HbA1c 7.0 % (NGSP) 未満にコントロールすることが目標となります。
ただし、HbA1cを下げすぎると、知らないうちに低血糖になっていることもあるため、注意しましょう。
→ HbA1c(ヘモグロビンエーワンシー)の記事
→ 低血糖症 - 症状・原因・検査・治療 の記事
糖尿病の治療薬の中には、副次的効果として、腎保護作用を持つものがあります。(13)
特にSGLT2阻害薬は、eGFRの低下の軽減が期待できる有望な薬です。
→ SGLT2阻害薬 の記事
日本糖尿病学会では、糖尿病性腎症の人の食事は、病期に応じて、蛋白質制限、塩分制限、カリウム等に制限を加えることを推奨しています。
当院では、腎症の程度や病状に応じて、下記のように指導することがあります。
蛋白質の過剰摂取を避ける。
蛋白質制限 0.8 g/day ~1.0g/day(透析導入後は除く)
塩分制限 6g/day
カリウム制限
蛋白制限については、次のように考えています。
1型糖尿病に対する蛋白制限は、腎機能の保全に有効ですが、2型糖尿病での蛋白制限の効果ははっきりしていません。(14)
健常成人の窒素バランスには、0.8g/kg/dayの蛋白質が必要です。(15)
蛋白制限をあまりにきつくすると、脂肪分の多い食事になり、食事が美味しくありません。
そのため、0.8g/kg/dayの蛋白質以下の制限については、疑問が残ります。
蛋白質の過剰摂取については、長期にわたる蛋白質の過剰摂取は軽度の腎機能障害のある女性の腎機能を低下させることが報告されています。(16)
また、高タンパク食の摂取は、糖尿病患者の腎機能障害を発症するリスクを高める可能性があります。(17)
当院では、糖尿病性腎症のどの病期の方に対しても、蛋白質の過剰摂取は推奨していません。
塩分については、下記の通りです。
日本人の1日あたりの塩分摂取量は、平均 約10g 摂取しています。(18)
腎疾患の患者では、塩分の過剰摂取は、タンパク尿、腎保護の効果をもつ降圧薬の作用低減、高血圧の管理に悪影響を及ぼします。
海外では、塩分摂取量は、一日約2g未満が推奨されています。(19)
日本人は海外から見ると、塩分を少々取り過ぎですが、極端な食習慣の変更は長続きしないため、一日 6g程度の塩分制限が目標です。
糖尿病腎症で運動は禁忌ではありません。
糖尿病性腎症は進行すると、網膜症、神経症、心血管合併症等の他の合併症を併発している可能性があります。
腎症の病期が進行している人では、全体的な運動能力の低下することがあるため、運動強度は激しい運動は避けましょう。
血圧が高いと、濾過機に高い圧力をかけて使用するようなものです。
当然、濾過機は壊れやすくなります。
高血圧を合併した糖尿病性腎症の人では,130/80 mmHg 未満に管理するのが目標になります。
尿蛋白量が、1日1g(またはg/gCr)以上の人では、平均血圧 92 mmHg未満(125/75 mmHgに相当)が目標です。
→ エビデンスに基づくCKD診療ガイドライン2009
→ 科学的根拠に基づく糖尿病診療ガイドライン2013
降圧薬は、蛋白尿減少などの腎保護作用のあるアンジオテンシンII受容体拮抗薬(ARB)、アンジオテンシン変換酵素(ACE)阻害薬を第一選択薬として用います。
ただし、糖尿病性腎症が進行している人の場合には、神経障害のために、起立時に血圧低下をきたすことがあったり、血管の狭窄がある場合があり、注意が必要です。
以上に加えて、糖尿病性腎症のリスク因子の除去、つまり、肥満の人なら減量したり、禁煙したりします。
糖尿病性腎症の診断には、腎生検が確実です。
しかし、腎生検は侵襲的な検査のため、下記の場合には、一般的には、糖尿病性腎症と診断しています。(20)
糖尿病で腎機能(GFR)の低下を認める人には、蛋白尿のない人がいます。
そのため、糖尿病性腎症に代わる新しい概念として、糖尿病性慢性腎疾患が提唱されています。
糖尿病があり、蛋白尿のある人が、すべて糖尿病性腎症というわけではありません。
糖尿病罹患年数期間の中央値10年で腎機能の比較的悪い1型糖尿病、2型糖尿病の患者からの腎臓を生検して調べた研究では、糖尿病性腎症 37%、糖尿病以外の原因が 36%、糖尿病と糖尿病以外の原因があった人は、27%と報告されています。(21)
糖尿病性腎症の蛋白尿や腎機能(GFR)の低下速度は、厳格な血糖管理、血圧管理、薬物治療などにより、改善することが報告されています。(22)
ただし、一旦、低下した腎機能(GFR)を上げることは、健常者でも加齢とともに、GFRは低下していくことから、難しいと思われます。
以上が、糖尿病性腎症についての解説になります。
糖尿病の合併症は、初期には自覚症状のないものばかりです。
早期発見・早期治療を心がけましょう。
→ 「糖尿病内科 in 名古屋」の記事一覧
オススメ記事
低血糖症って何? - 症状・原因・検査・治療から、救急車を呼ぶタイミング
HbA1c(ヘモグロビンエーワンシー)って何? 門
尿糖(糖尿)とは ー 尿糖 プラス 1+ 2+ 3+ 4+ の意味
名古屋の糖尿病内科クリニック「アスクレピオス診療院」のホームへ
文責・名古屋市名東区 糖尿病内科 アスクレピオス診療院 糖尿病専門医 服部 泰輔 先生